A. PENGERTIAN
Pendarahan pasca persalinan (post partum) adalah pendarahan pervaginam 500 ml atau lebih sesudah anak lahir. Perdarahan merupakan penyebab kematian nomor satu (40%-60%) kematian ibu melahirkan di Indonesia. Pendarahan pasca persalinan dapat disebabkan oleh atonia uteri, sisa plasenta, retensio plasenta, inversio uteri dan laserasi jalan lahir .
Perdarahan postpartum adalah sebab penting kematian ibu ; ¼ dari kematian ibu yang disebabkan oleh perdarahan ( perdarahan postpartum, plasenta previa, solution plaentae, kehamilan ektopik, abortus dan ruptura uteri ) disebabkan oleh perdarahan postpartum. Perdarahan postpartum sangat mempengaruhi morbiditas nifas karena anemia mengurangkan daya tahan tubuh. Perdarahan postpartum diklasifikasikan menjadi 2, yaitu :
Perdarahan Pasca Persalinan Dini (Early Postpartum Haemorrhage, atau Perdarahan Postpartum Primer, atau Perdarahan Pasca Persalinan Segera). Perdarahan pasca persalinan primer terjadi dalam 24 jam pertama. Penyebab utama perdarahan pasca persalinan primer adalah atonia uteri, retensio plasenta, sisa plasenta, robekan jalan lahir dan inversio uteri. Terbanyak dalam 2 jam pertama.
Perdarahan masa nifas (PPH kasep atau Perdarahan Persalinan Sekunder atau Perdarahan Pasca Persalinan Lambat, atau Late PPH). Perdarahan pascapersalinan sekunder terjadi setelah 24 jam pertama. Perdarahan pasca persalinan sekunder sering diakibatkan oleh infeksi, penyusutan rahim yang tidak baik, atau sisa plasenta yang tertinggal.
B. GEJALA KLINIS
Gejala klinis berupa pendarahan pervaginam yang terus-menerus setelah bayi lahir. Kehilangan banyak darah tersebut menimbulkan tanda-tanda syok yaitu penderita pucat, tekanan darah rendah, denyut nadi cepat dan kecil, ekstrimitas dingin, dan lain-lain. Penderita tanpa disadari dapat kehilangan banyak darah sebelum ia tampak pucat bila pendarahan tersebut sedikit dalam waktu yang lama.
C. DIAGNOSIS PERDARAHAN PASCAPERSALINAN
Diagnosis biasanya tidak sulit, terutama apabila timbul perdarahan banyak dalam waktu pendek. Tetapi bila perdarahan sedikit dalam jangka waktu lama, tanpa disadari pasien telah kehilangan banyak darah sebelum ia tampak pucat. Nadi serta pernafasan menjadi lebih cepat dan tekanan darah menurun. Seorang wanita hamil yang sehat dapat kehilangan darah sebanyak 10% dari volume total tanpa mengalami gejala-gejala klinik. Gejala-gejala baru tampak pada kehilangan darah 20%. Jika perdarahan berlangsung terus, dapat timbul syok. Diagnosis perdarahan pascapersalinan dipermudah apabila pada tiap-tiap persalinan setelah anak lahir secara rutin diukur pengeluaran darah dalam kala III dan satu jam sesudahnya. Apabila terjadi perdarahan pascapersalinan dan plasenta belum lahir, perlu diusahakan untuk melahirkan plasenta segera. Jika plasenta sudah lahir, perlu dibedakan antara perdarahan akibat atonia uteri atau perdarahan karena perlukaan jalan lahir.
Pada perdarahan karena atonia uteri, uterus membesar dan lembek pada palpasi; sedangkan pada perdarahan karena perlukaan jalan lahir, uterus berkontraksi dengan baik. Dalam hal uterus berkontaraksi dengan baik, perlu diperiksa lebih lanjut tentang adanya dan dimana letaknya perlukaan jalan lahir. Pada persalinan di rumah sakit, dengan fasilitas yang baik untuk melakukan transfusi darah, seharusnya kematian akibat perdarahan pascapersalinan dapat dicegah. Tetapi kematian tidak data terlalu dihindarkan, terutama apabila penderita masuk rumah sakit dalam keadaan syok karena sudah kehilangan banyak darah. Karena persalinan di Indonesia sebagian besar terjadi di luar rumah sakit, perdarahan post partum merupakan sebab utama kematian dalam persalinan.
Diagnosis perdarahan pascapersalinan dilakukan dengan :
Palpasi uterus: bagaimana kontraksi uterus dan tinggi fundus uteri
Memeriksa plasenta dan ketuban apakah lengkap atau tidak.
Lakukan eksplorasi cavum uteri untuk mencari:
- Sisa plasenta atau selaput ketuban
- Robekan rahim
- Plasenta suksenturiata
Inspekulo: untuk melihat robekan pada serviks, vagina, dan varises yang pecah
Pemeriksaan Laboratorium periksa darah yaitu Hb, COT (Clot Observation Test), dan lain-lain. Perdarahan pascapersalinan ada kalanya merupakan perdarahan yang hebat dan menakutkan hingga dalam waktu singkat ibu dapat jatuh kedalam keadaan syok. Atau dapat berupa perdarahan yang menetes perlahan-lahan tetapi terus menerus yang juga bahaya karena kita tidak menyangka akhirnya perdarahan berjumlah banyak, ibu menjadi lemas dan juga jatuh dalam presyok dan syok. Karena itu, adalah penting sekali pada setiap ibu yang bersalin dilakukan pengukuran kadar darah secara rutin, serta pengawasan tekanan darah, nadi, pernafasan ibu, dan periksa juga kontraksi uterus perdarahan selama 1 jam
FAKTOR-FAKTOR YANG MEMPENGARUHI PERDARAHAN PASCAPERSALINAN
1. Perdarahan pascapersalinan dan usia ibu
Wanita yang melahirkan anak pada usia dibawah 20 tahun atau lebih dari 35 tahun merupakan faktor risiko terjadinya perdarahan pascapersalinan yang dapat mengakibatkan kematian maternal. Hal ini dikarenakan pada usia dibawah 20 tahun fungsi reproduksi seorang wanita belum berkembang dengan sempurna, sedangkan pada usia diatas 35 tahun fungsi reproduksi seorang wanita sudah mengalami penurunan dibandingkan fungsi reproduksi normal sehingga kemungkinan untuk terjadinya komplikasi pascapersalinan terutama perdarahan akan lebih besar. Perdarahan pascapersalinan yang mengakibatkan kematian maternal pada wanita hamil yang melahirkan pada usia dibawah 20 tahun 2-5 kali lebih tinggi daripada perdarahan pascapersalinan yang terjadi pada usia 20-29 tahun. Perdarahan pascapersalinan meningkat kembali setelah usia 30-35tahun.
2. pascapersalinan dan gravida
Ibu-ibu yang dengan kehamilan lebih dari 1 kali atau yang termasuk multigravida mempunyai risiko lebih tinggi terhadap terjadinya perdarahan pascapersalinan dibandingkan dengan ibu-ibu yang termasuk golongan primigravida (hamil pertama kali). Hal ini dikarenakan pada multigravida, fungsi reproduksi mengalami penurunan sehingga kemungkinan terjadinya perdarahan pascapersalinan menjadi lebih besar.
3. Perdarahan pascapersalinan dan paritas
Paritas 2-3 merupakan paritas paling aman ditinjau dari sudut perdarahan pascapersalinan yang dapat mengakibatkan kematian maternal. Paritas satu dan paritas tinggi (lebih dari tiga) mempunyai angka kejadian perdarahan pascapersalinan lebih tinggi. Pada paritas yang rendah (paritas satu), ketidaksiapan ibu dalam menghadapi persalinan yang pertama merupakan faktor penyebab ketidakmampuan ibu hamil dalam menangani komplikasi yang terjadi selama kehamilan, persalinan dan nifas.
4. Perdarahan pascapersalinan dan Antenatal Care
Tujuan umum antenatal care adalah menyiapkan seoptimal mungkin fisik dan mental ibu serta anak selama dalam kehamilan, persalinan dan nifas sehingga angka morbiditas dan mortalitas ibu serta anak dapat diturunkan. Pemeriksaan antenatal yang baik dan tersedianya fasilitas rujukan bagi kasus risiko tinggi terutama perdarahan yang selalu mungkin terjadi setelah persalinan yang mengakibatkan kematian maternal dapat diturunkan. Hal ini disebabkan karena dengan adanya antenatal care tanda-tanda dini perdarahan yang berlebihan dapat dideteksi dan ditanggulangi dengan cepat.
5. Perdarahan pascapersalinan dan kadar hemoglobin
Anemia adalah suatu keadaan yang ditandai dengan penurunan nilai hemoglobin dibawah nilai normal. Dikatakan anemia jika kadar hemoglobin kurang dari 8 gr%. Perdarahan pascapersalinan mengakibatkan hilangnya darah sebanyak 500 ml atau lebih, dan jika hal ini terus dibiarkan tanpa adanya penanganan yang tepat dan akurat akan mengakibatkan turunnya kadar hemoglobin dibawah nilai normal
ETIOLOGI
Perdarahan pascapersalinan antara lain dapat disebabkan oleh:
Atonia uteri merupakan kegagalan miometrium untuk berkontraksi setelah persalinan sehingga uterus dalam keadaan relaksasi penuh, melebar, lembek dan tidak mampu menjalankan fungsi oklusi pembuluh darah. Akibat dari atonia uteri ini adalah terjadinya pendarahan. Perdarahan pada atonia uteri ini berasal dari pembuluh darah yang terbuka pada bekas menempelnya plasenta yang lepas sebagian atau lepas keseluruhan. Miometrium terdiri dari tiga lapisan dan lapisan tengah merupakan bagian yang terpenting dalam hal kontraksi untuk menghentikan pendarahan pasca persalinan. Miometrum lapisan tengah tersusun sebagai anyaman dan ditembus oeh pembuluh darah. Masing-masing serabut mempunyai dua buah lengkungan sehingga tiap-tiap dua buah serabut kira-kira berbentuk angka delapan. Setelah partus, dengan adanya susunan otot seperti tersebut diatas, jika otot berkontraksi akan menjepit pembuluh darah. Ketidakmampuan miometrium untuk berkontraksi ini akan menyebabkan terjadinya pendarahan pasca persalinan.
Atonia uteri merupakan penyebab tersering dari pendarahan pasca persalinan. Sekitar 50-60% pendarahan pasca persalinan disebabkan oleh atonia uteri. Faktor-faktor predisposisi atonia uteri antara lain :
1. Grandemultipara
2. Uterus yang terlalu regang (hidramnion, hamil ganda, anak sangat besar (BB > 4000 gram)
3. Kelainan uterus (uterus bicornis, mioma uteri, bekas operasi)
4. Plasenta previa dan solutio plasenta (perdarahan antepartum)
5. Partus lama (exhausted mother)
- Partus precipitatus
- Hipertensi dalam kehamilan (Gestosis)
- Infeksi uterus
- Anemi berat
6. Penggunaan oksitosin yang berlebihan dalam persalinan (induksi partus)
7. Riwayat PPH sebelumnya atau riwayat plasenta manual
8. Pimpinan kala III yang salah, dengan memijit-mijit dan mendorong-dorong uterus sebelum plasenta terlepas.
DIAGNOSIS
Diagnosis ditegakkan bila setelah bayi dan plasenta lahir ternyata perdarahan masih aktif dan banyak, bergumpal dan pada palpasi didapatkan fundus uteri setinggi pusat atau lebih dengan kontraksi yang lembek.
Penanganan atonia uteri yaitu :
1). Masase uterus + pemberian utero tonika (infus oksitosin 10 IU s/d 100 IU dalam 500 ml Dextrose 5%, 1 ampul Ergometrin I.V, yang dapat diulang 4 jam kemudian, suntikan prostaglandin.
2). Kompresi bimanuil
Jika tindakan poin satu tidak memberikan hasil yang diharapkan dalam waktu yang singkat, perlu dilakukan kompresi bimanual pada pada uterus. Tangan kiri penolong dimasukkan ke dalam vagina dan sambil membuat kepalan diletakkan pada forniks anterior vagina. Tangan kanan diletakkan pada perut penderita dengan memegang fundus uteri dengan telapak tangan dan dengan ibu jari di depan serta jari-jari lain dibelakang uterus. Sekarang korpus uteri terpegang dengan antara 2 tangan; tangan kanan melaksanakan massage pada uterus dan sekalian menekannya terhadap tangan kiri.
3). Tampon utero-vaginal secara lege artis, tampon diangkat 24 jam kemudian.
Tindakan ini sekarang oleh banyak dokter tidak dilakukan lagi karena umumnya dengan dengan usaha-usaha tersebut di atas pendarahan yang disebabkan oleh atonia uteri sudah dapat diatasi. Lagi pula dikhawatirkan bahwa pemberian tamponade yang dilakukan dengan teknik yang tidak sempurna tidak menghindarkan pendarahan dalam uterus dibelakang tampon. Tekanan tampon pada dinding uterus menghalangi pengeluaran darah dari sinus-sinus yang terbuka; selain itu tekanan tersebut menimbulkan rangsangan pada miometrium untuk berkontraksi.
4). Robekan jalan lahir merupakan penyebab kedua tersering dari perdarahan pascapersalinan. Robekan dapat terjadi bersamaan dengan atonia uteri. Perdarahan pascapersalinan dengan uterus yang berkontraksi baik biasanya disebabkan oleh robekan serviks atau vagina.
5). Persalinan selalu mengakibatkan robekan serviks, sehingga serviks seorang multipara berbeda dari yang belum pernah melahirkan pervaginam. Robekan serviks yang luas menimbulkan perdarahan dan dapat menjalar ke segmen bawah uterus. Apabila terjadi perdarahan yang tidak berhenti meskipun plasenta sudah lahir lengkap dan uterus sudah berkontraksi baik, perlu dipikirkan perlukaan jalan lahir, khususnya robekan serviks uteri. Setelah persalinan buatan atau kalau ada perdarahan walaupun kontraksi uterus baik dan darah yang keluar berwarna merah muda harus dilakukan pemeriksaan dengan speculum. Jika terdapat robekan yang berdarah atau robekan yang lebih besar dari 1 cm, maka robekan tersebut hendaknya dijahit. Untuk memudahkan penjahitan, baiknya fundus uteri ditekan ke bawah hingga cerviks dekat dengan vulva. Kemudian kedua bibir serviks dijepit dengan klem dan ditarik ke bawah. Dalam melakukan jahitan robekan serviks ini yang penting bukan jahitan lukanya tapi pengikatan dari cabang – cabang arteria uterine.
6). Perlukaan vagina yang tidak berhubungan dengan luka perineum tidak sering dijumpai. Mungkin ditemukan setelah persalinan biasa, tetapi lebih sering terjadi sebagai akibat ekstraksi dengan cunam, terlebih apabila kepala janin harus diputar. Robekan terdapat pada dinding lateral dan baru terlihat pada pemeriksaan spekulum.
7). Kolpaporeksis adalah robekan melintang atau miring pada bagian atas vagina. Hal ini terjadi apabila pada persalinan yang disproporsi sefalopelvik terjadi regangan segmen bawah uterus dengan servik uteri tidak terjepit antara kepala janin dengan tulang panggul, sehingga tarikan ke atas langsung ditampung oleh vagina, jika tarikan ini melampaui kekuatan jaringan, terjadi robekan vagina pada batas antara bagian teratas dengan bagian yang lebih bawah dan yang terfiksasi pada jaringan sekitarnya. Kolpaporeksis juga bisa timbul apabila pada tindakan pervaginam dengan memasukkan tangan penolong ke dalam uterus terjadi kesalahan, dimana fundus uteri tidak ditahan oleh tangan luar untuk mencegah uterus naik ke atas.
8). Fistula akibat pembedahan vaginal makin lama makin jarang karena tindakan vaginal yang sulit untuk melahirkan anak banyak diganti dengan seksio sesarea. Fistula dapat terjadi mendadak karena perlukaan pada vagina yang menembus kandung kemih atau rektum, misalnya oleh perforator atau alat untuk dekapitasi, atau karena robekan serviks menjalar ke tempat-tempat tersebut. Jika kandung kemih luka, urin segera keluar melalui vagina. Fistula dapat berupa fistula vesikovaginalis atau rektovaginalis.
9). Robekan perineum terjadi pada hampir semua persalinan pertama dan tidak jarang juga pada persalinan berikutnya. Robekan perineum umumnya terjadi di garis tengan dan bisa menjadi luas apabila kepala janin lahir terlalu cepat, sudut arkus pubis lebih kecil daripada biasa, kepala janin melewati pintu panggul bawah dengan ukuran yang lebih besar daripada sirkumferensia suboksipito bregmatika. Perdarahan pada traktus genetalia sebaiknya dicurigai, ketika terjadi perdarahan yang berlangsung lama yang menyertai kontraksi uterus yang kuat. Tingkatan robekan pada perineum:
- Tingkat 1: hanya kulit perineum dan mukosa vagina yang robek
- Tingkat 2: dinding belakang vagina dan jaringan ikat yang menghubungkan otot-otot diafragma urogenitalis pada garis tengah terluka.
- Tingkat 3: robekan total m. Spintcher ani externus dan kadang-kadang dinding depan rektum.
Pada persalinan yang sulit, dapat pula terjadi kerusakan dan peregangan m. puborectalis kanan dan kiri serta hubungannya di garis tengah. Kejadian ini melemahkan diafragma pelvis dan menimbulkan predisposisi untuk terjadinya prolapsus uteri.
PENATALAKSANAAN :
- Lakukan eksplorasi untuk mengidentifikasi lokasi laserasi dan
- sumber perdarahan.
Lakukan irigasi pada tempat luka dan bubuhi larutan antiseptikJepit dengan ujung klem sumber perdarahan kemudian ikat dengan benang yang dapat diserapLakukan penjahitan luka mulai dari bagian yang paling distal terhadap operator.Khusus pada rutura perineum komplit ( hingga anus dan sebagian rektum) dilakuakan penjahitan lapis demi lapis dengan bantua busi pada rektum, sebagai berikut: Setelah prosedur aseptik-antiseptik, pasang busi rektum hingga ujung robekan.Mulai penjahitan dari ujung robekan dengan jahitan dan simpul submukosa menggunakan benang poliglikolik no.2/0(dexon/vicryl) hingga ke spingter ani. Jepit kedua spingter ani dengan klem dan jahit dengan benang no 2/0.
- Lanjutkan penjahitan ke lapisan otot perineum dan sub mukosa dengan benang yang sama (atau kromik 2/0) secara jelujur.Mukosa vagina dan kulit perineum dijahit secara sub mukosa dan sub kutikuler. Berikan antibiotika profilaksis (ampisilin 2g dan metronidazol 1g per oral). Terapi penuh antibiotika hanya diberikan apabila luka tampak kotor atau dibubuhi ramuan tradisional atau terdapat tanda-tanda infeksi yang jelas.
Perbedaan perdarahan pasca persalinan karena atonia uteri dan robekan jalan lahir adalah :
- Atonia Uteri
- Robekan jalan lahir
- Kontraksi uterus lembek, lemah dan membesar ( fundus uteri masih tinggi)
- Perdarahan terjadi beberapa menit setelah anak lahir
- Bila kontraksi lemah, setelah masase atau pemberian uterotonika, kontraksi yang lemah tersebut menjadi kuat.
- Kontraksi uterus kuat, keras dan mengecil.
- Perdarahan terjadi langsung setelah anak lahir.
Setelah dilakukan masase atau pemberian uterootonika langsung uterus mengeras tapi perdarahan tidak berkurang.
Retensio plasenta yaitu Keadaan dimana plasenta belum lahir dalam waktu 30 menit setelah bayi lahir. Faktor-faktor yang mempengaruhi pelepasan plasenta:
Kelainan dari uterus sendiri, yaitu anomali dari uterus atau serviks; kelemahan dan tidak efektifnya kontraksi uterus; kontraksi yang tetanik dari uterus; serta pembentukan constriction ring.
Kelainan dari placenta dan sifat perlekatan placenta pada uterus.
Kesalahan manajemen kala tiga persalinan, seperti manipulasi dari uterus yang tidak perlu sebelum terjadinya pelepasan dari plasenta menyebabkan kontraksi yang tidak ritmik; pemberian uterotonik yang tidak tepat waktu dapat menyebabkan serviks kontraksi dan menahan plasenta; serta pemberian anestesi terutama yang melemahkan kontraksi uterus.
Penyebab retensio plasenta :
- Plasenta belum terlepas dari dinding rahim karena melekat dan tumbuh lebih dalam. Menurut tingkat perlekatannya :
- Plasenta adhesive : plasenta yang melekat pada desidua endometrium lebih dalam.
- Plasenta inkerta : vili khorialis tumbuh lebih dalam dan menembus desidua endometrium sampai ke miometrium.
- Plasenta akreta : vili khorialis tumbuh menembus miometrium sampai ke serosa.
- Plasenta perkreta : vili khorialis tumbuh menembuus serosa atau peritoneum dinding rahim.
- Plasenta sudah lepas dari dinding rahim namun belum keluar karena atoni uteri atau adanya lingkaran konstriksi pada bagian bawah rahim ( akibat kesalahan penanganan kala III ) yang akan menghalangi plasenta keluar ( plasenta inkarserata)
Diagnosis retensio plasenta
- Tanya dan dengar :
- Kapan melahirkan ?
- Kapan mulai mengalami perdarahan?
- Berapa banyak perdarahan?
- Apakah plasenta sudah dilahirkan?
- Apakah ibu sudah diberi obat?
- Lihat dan Raba (Lihat tanda-tanda syok)
- Tekanan darah turun
- Kulit dingin dan lembab
- Denyut nadi lemah dan cepat
- Segera setelah terlihat perdarahan:
- Raba uterus untuk memastikan uterus keras dan berkontraksi
- Lihat jalan lahir, apakah servik dan vagina robek?
- Lihat plasenta (bila sudah lahir) secara teliti untuk memastikan bahwa tidak ada bagian yang tertinggal
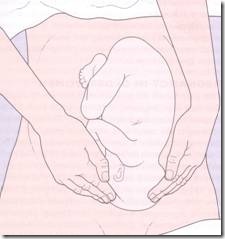
Penanganan Retensio Plasenta dengan plasenta manual. Sebaiknya pelepasan plasenta manual dilakukan dalam narkosis, karena relaksasi otot memudahkan pelaksanaannya tertutama bila retensi telah lama, sebaiknya juga dipasang infus NaCl 0,9% sebelu tindakkan dilakukan. Setelah disinfektan tangan dan vulva termasuk daerah seputarnynya, labia dibeberkan dengan tangan kiri sedangkan tangan kanan dimasukkan secara obstetrik ke dalam vagina. Sekarang tangan kiri menahan fundus untuk mencegah kolporeksis. Tangan kanan dengan posisi obstetrik menuju ostium uteri dan terus ke lokasi plasenta, tangan dalam ini menyusuri tali pusat agar tidak terjadi salah jalan.
Supaya tali pusat mudah diraba, dapat diregangkan oleh asisten. Setelah tangan dalam sampai ke plasenta, maka tangan tersebut dipindahkan ke pinggir plasenta dan mencari bagian plasenta yang sudah lepas untuk menentukan bidang pelepasan yang tepat. Kemudian dengan sisi tangan kanan sebelah kelingking ( ulner ), plasenta dilepaskan pada bidang antara bagian plasenta yang sudah terlepas dan dinding rahim dengan gerakan yang sejajar dengan dinding rahim. Setelah seluruh plasenta terlepas, plasenta dipegang dan dengan perlahan-lahan ditarik keluar.
Kesulitan yang mungkin dijumpai pada waktu pelepasan plasenta secara manual adalah adanya lingkaran kontriksi yang hanya dapat dilalui dengan dilatasi oleh tangan dalam secara perlahan-lahan dan dalam nakrosis yang dalam. Lokasi plasenta pada dinding depan rahim juga sedikit lebih sukar dilepaskan daripada lokasi di dinding belakang. Ada kalanya plasenta tidak dapat dilepaskan secara manual seperti halnya pada plasenta akreta, dalam hal ini tindakan dihentikan.
Setelah plasenta dilahirkan dan diperiksa bahwa plasenta lengkap, segera lakukan kompresi bimanual uterus dan dapat disuntikkan Ergometrin 0.2 mg IM atau IV sampai kontraksi uterus baik. Pada kasus retensio plasenta, resiko atonia uteri tinggi, oleh karena itu harus dilakukan tindakan pencegahan perdarahan postpartum.
Inversio uteri adalah keadaan dimana fundus uteri terbalik sebagian atau seluruhnya masuk ke dalam kavum uteri. Uterus dikatakan mengalami inverse jika bagian dalam menjadi diluar saat melahirkan plasenta. Reposisi sebaiknya segera dilakukan dengan berjalannya waktu, lingkaran konstriksi sekitar uterus yang terinversi akan mengecil dan uterus akan terisi darah. Inversio uteri dapat menyebabkan pendarahan pasca persalinan segera, akan tetapi kasus inversio uteri ini jarang sekali ditemukan. Pada inversio uteri bagian atas uterus memasuki kavum uteri, sehingga fundus uteri sebelah dalam menonjol ke dalam kavum uteri. Inversio uteri terjadi tiba-tiba dalam kala III atau segera setelah plasenta keluar.
Inversio uteri bisa terjadi spontan atau sebagai akibat tindakan. Pada wanita dengan atonia uteri kenaikan tekanan intraabdominal dengan mendadak karena batuk atau meneran, dapat menyebabkan masuknya fundus ke dalam kavum uteri yang merupakan permulaan inversio uteri. Tindakan yang dapat menyebabkan inversio uteri adalah perasat Crede pada korpus uteri yang tidak berkontraksi baik dan tarikan pada tali pusat dengan plasenta yang belum lepas dari dinding uterus.
Pada penderita dengan syok, perdarahan, dan fundus uteri tidak ditemukan pada tempat yang lazim pada kala III atau setelah persalinan selesai, pemeriksaan dalam dapat menunjukkan tumor yang lnak di atas serviks atau dalam vagina sehingga diagnosis inversio uteri dapat dibuat. Pada mioma uteri submukosum yang lahir dalam vagina terdapat pula tumor yang serupa, akan tetapi fundus uteri ditemukan dalam bentuk dan pada tempat biasa, sedang konsistensi mioma lebih keras daripada korpus uteri setelah persalinan. Selanjutnya jarang sekali mioma submukosum ditemukan pada persalinan cukup bulan atau hampir cukup bulan.
Walaupun inversio uteri kadang-kadang bisa terjadi tanpa gejala dengan penderita tetap dalam keadaan baik, namun umumnya kelainan tersebut menyebabkan keadaan gawat dengan angka kematian tinggi (15-70%). Reposisi secepat mungkin memberi harapan yang terbaik untuk keselamatan penderita.
Pembagian inversion uteri :
- Inversio uteri ringan : fundus uteri terbalik menonjol ke dalam kavumuteri namun belum keluar dari ruang rongga rahim.
- Inversio uteri sedang : terbalik dan sudah masuk ke dalam vagina.
- Inversio uteri berat : uterus dan vagina semuanya terbalik dan sebagian sudah keluar vagina.
Penyebab inversion uteri :
- grande multipara
- atoni uteri
- kelemahan alat kandungan
- tekanan intra abdominal yang tinggi ( mengejan dan batuk ).
- Faktor – faktor yang memudahkan terjadinya inversion uteri :
- Uterus yang lembek, lemah, tipis dindingnya.
- Tarikan tali pusat yang berlebihan.
Gejala klinis inversion uteri :
- Dijumpai pada kala III atau postpartum dengan gejala nyeri yang hebat, perdarahan yang banyak sampai syok. Apalagi bila plasenta masih melekat dan sebagian sudah ada yang terlepas dan dapat terjadi stranguasi dan nekrosis.
- Pemeriksaan dalam :
- Bila masih inkomplit aka pada daerah simfisis uterus teraba fundus uteri cekung ke dalam.
- Bila komplit, diatas simfisis uterus teraba kosong dan dalam vagina teraba tumor lunak.
- Kavum uteri sudah tidak ada.
Diagnosis dan gejala klinis inversio uteri :
Dijumpai pada kala III atau post partum dengan gejala nyeri yang hebat,
perdarahan yang banyak sampai syok. Apalagi bila plasenta masih melekat dan
sebagian sudah ada yang terlepas dan dapat terjadi strangulasi dan nekrosis.
Pemeriksaan dalam :
- Bila masih inkomplit maka pada daerah simfisis uterus teraba fundus uteri cekung ke dalam.
- Bila komplit, di atas simfisis uterus teraba kosong dan dalam vagina teraba tumor lunak.
- Kavum uteri sudah tidak ada (terbalik). Penanganan inversio uteri :
- Pencegahan : hati-hati dalam memimpin persalinan, jangan terlalu mendorong
- rahim atau melakukan perasat Crede berulang-ulang dan hati-hatilah dalam
- menarik tali pusat serta melakukan pengeluaran plasenta dengan tajam.
- Bila telah terjadi maka terapinya :
- Bila ada perdarahan atau syok, berikan infus dan transfusi darah serta perbaiki
- keadaan umum.
- Segera itu segera lakukan reposisi kalau perlu dalam narkosa.
- Bila tidak berhasil maka lakukan tindakan operatif secara per abdominal
- (operasi Haultein) atau per vaginam (operasi menurut Spinelli).
- Di luar rumah sakit dapat dibantu dengan melakukan reposisi ringan yaitu
- dengan tamponade vaginal lalu berikan antibiotik untuk mencegah infeksi.
PENANGANAN PERDARAHAN PASCAPERSALINAN
Penanganan perdarahan pasca persalinan pada prinsipnya adalah hentikan perdarahan, cegah/atasi syok, ganti darah yang hilang dengan diberi infus cairan (larutan garam fisiologis, plasma ekspander, Dextran-L, dan sebagainya), transfusi darah, kalau perlu oksigen. Walaupun demikian, terapi terbaik adalah pencegahan. Mencegah atau sekurang-kurangnya bersiap siaga pada kasus kasus yang disangka akan terjadi perdarahan adalah penting. Tindakan pencegahan tidak saja dilakukan sewaktu bersalin, namun sudah dimulai sejak ibu hamil dengan melakukan "antenatal care" yang baik. Ibu-ibu yang mempunyai predisposisi atau riwayat perdarahan post partum sangat dianjurkan untuk bersalin di rumah sakit. Di rumah sakit, diperiksa kadar fisik, keadaan umum, kadar Hb, golongan darah, dan bila mungkin tersedia donor darah. Sambil mengawasi persalianan, dipersiapkan keperluan untuk infus dan obat-obatan penguat rahim.
Anemia dalam kehamilan, harus diobati karena perdarahan dalam batas batas normal dapat membahayakan penderita yang sudah menderita anemia. Apabila sebelumnya penderita sudah pernah mengalami perdarahan post partum, persalinan harus berlangsung di rumah sakit. Kadar fibrinogen perlu diperiksa pada perdarahan banyak, kematian janin dalam uterus, dan solutio plasenta.
Dalam kala III, uterus jangan dipijat dan didorong kebawah sebelum plasenta lepas dari dindingnya. Penggunaan oksitosin sangat penting untuk mencegah perdarahan pascapersalinan. Sepuluh satuan oksitosin diberikan intramuskular segera setelah anak lahir untuk mempercepat pelepasan plasenta. Sesudah plasenta lahir, hendaknya diberikan 0,2 mg ergometrin, intramuskular. Kadang-kadang pemberian ergometrin setelah bahu depan bayi lahir pada presentasi kepala menyebabkan plasenta terlepas segera setelah bayi seluruhnya lahir; dengan tekanan pada fundus uteri, plasenta dapat dikeluarkan dengan segera tanpa banyak perdarahan. Namun salah satu kerugian dari pemberian ergometrin setelah bahu bayi lahir adalah terjadinya jepitan (trapping) terhadap bayi kedua pada persalinan gameli yang tidak diketahui sebelumnya. Pada perdarahan yang timbul setelah anak lahir, ada dua hal yang harus segera dilakukan, yaitu menghentikan perdarahan secepat mungkin dan mengatasi akibat perdarahan. Tetapi apabila plasenta sudah lahir, perlu ditentukan apakah disini dihadapi perdarahan karena atonia uteri atau karena perlukaan jalan lahir. Pada perdarahan yang disebabkan oleh atonia uteri, dengan segera dilakukan massage uterus dan suntikan 0,2 mg ergometrin intravena.